患者さんのための大腸癌治療ガイドライン 2022年版
大腸癌治療ガイドラインの解説(本文)
1 治療の原則
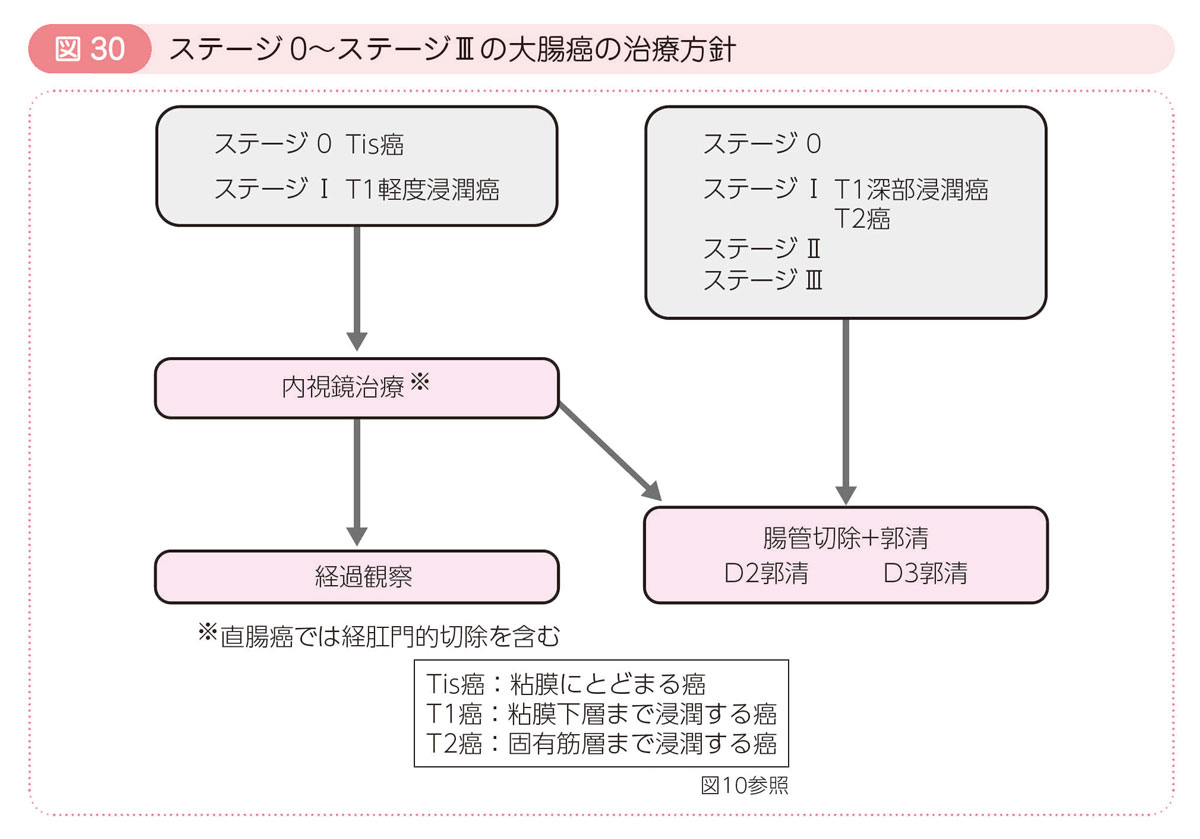
大腸癌の治療には内視鏡治療,手術治療,薬物療法(抗がん剤による治療),放射線治療などの方法があります。大腸癌と診断されたら,まず各種の検査(「大腸癌の検査法」参照)により癌の進行度[ステージ(病期)で表します]が決定され,進行度に応じて治療方法が選択されます(「大腸癌の治療法」参照)。
- 癌を完全に治す(根治する)ための治療の原則は,癌を残すことなく完全に切除することです。この際に中心となる治療は内視鏡治療と手術治療です。
- 癌が粘膜にとどまっている場合や,粘膜下層に浸潤していても,浸潤の程度がわずかで,転移の可能性が低いと判断される場合には,癌だけを完全に切除します。内視鏡的に切除する方法が代表的ですが,肛門に近い直腸癌に対しては,肛門から癌を直接観察しながら切除することもできます。切除した検体の病理検査により,リンパ節転移の危険性が高いと判断された場合には,その後に手術治療(リンパ節郭清をともなう腸切除)を行います。
- 癌が大腸の壁により深く浸潤した場合は手術治療が原則です。このような癌では,癌の周囲に存在するリンパ節に転移を起こすことがあるため,腸管とともに,想定される進行度(臨床分類ステージ)に応じた範囲のリンパ節を郭清します。癌を残すことなく切除する手術を根治手術といいます。癌の浸潤程度や,リンパ節に癌細胞があるかどうかの病理検査が行われ,最終的な進行度が決定されます(病理分類ステージ)。病理分類ステージに応じて,補助化学療法の適応が検討されます。ステージについては,「ステージ分類(病期分類)」を参照してください。
- 手術時にすでに大腸以外の臓器に転移が存在する場合や,大腸癌が再発した場合には,手術だけでなく,薬物療法,放射線治療,緩和医療などの選択肢があります。病変の広がりや,症状や年齢といった患者さんの背景も考慮して,最も適した治療法を選択します。
2 ステージ0~ステージⅢの大腸癌の治療
1 内視鏡治療と手術治療の選択
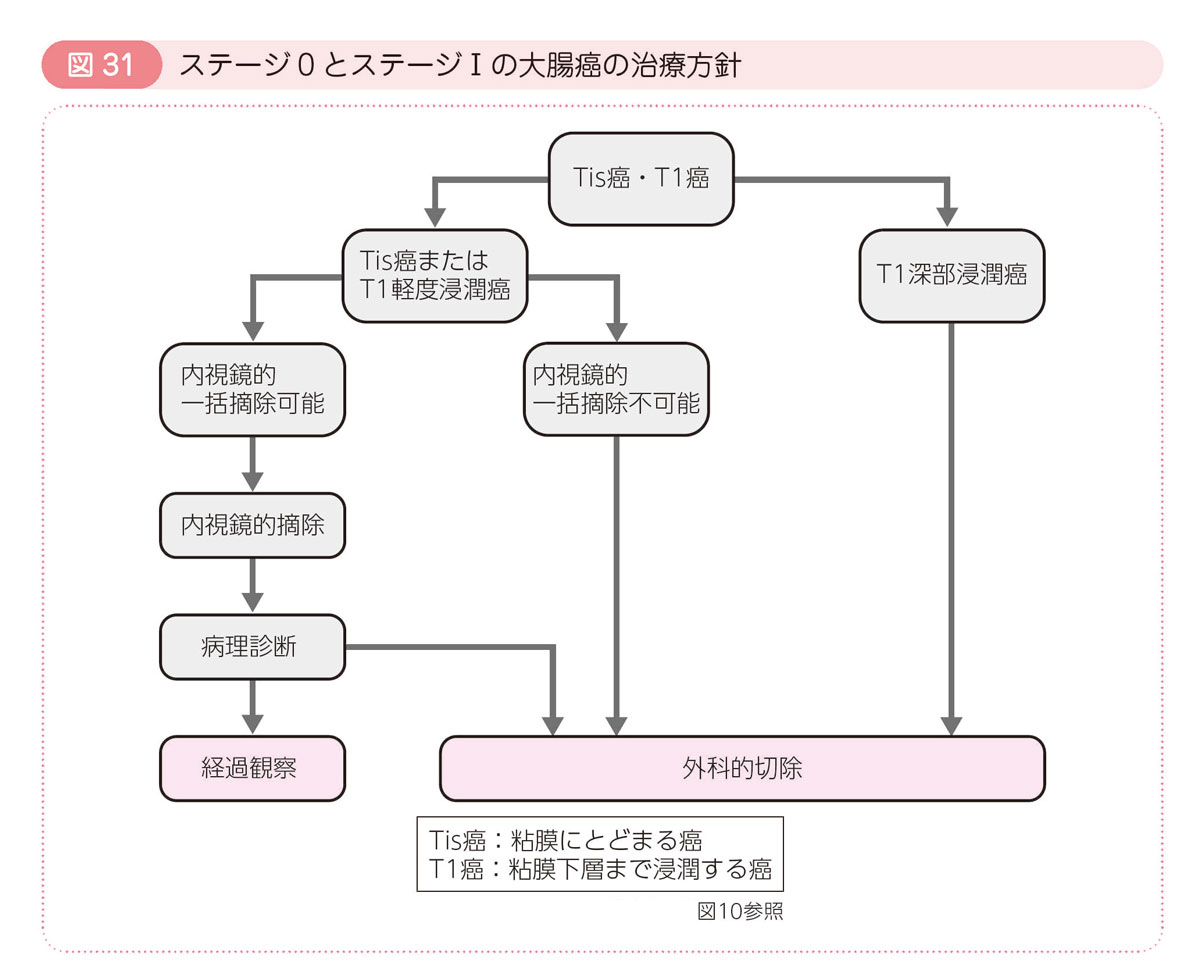
- 大腸壁における癌の浸潤の深さ(深達度)が粘膜と粘膜下層にとどまるものを早期癌,粘膜下層より深く浸潤するものを進行癌といいます。内視鏡的に,安全かつ完全に病変を切除できると考えられる早期癌に対しては,まず内視鏡治療が考慮されます。癌が肛門近くに存在する場合には,肛門からアプローチして癌を取り除くこともできます(局所切除)。いずれも開腹手術よりもからだに負担の少ない方法です。
- 早期癌として内視鏡で切除された癌は顕微鏡で検査されます。粘膜内癌(Tis癌:図10参照)はステージ0に分類され,病変が(病理検査)完全に取り切れていることが確認されれば治療が完了します。これに対し,粘膜下層に浸潤する癌(T1癌)には10%前後の確率でリンパ節転移が起こります。さまざまな条件を考えて,リンパ節郭清を伴う腸切除を追加するかどうかを検討します。
- 癌が粘膜下層に深く浸潤している場合には,内視鏡治療では癌が残ってしまう危険性や,リンパ節転移を起こしている可能性が高くなります。深達度が浅い癌であっても,癌の大きさや,存在する部位によっては内視鏡治療が技術的に困難なことがあります。これらの場合には,次に述べる手術治療(通常の開腹手術か腹腔鏡を用いた手術)が選択されます。
2 手術治療
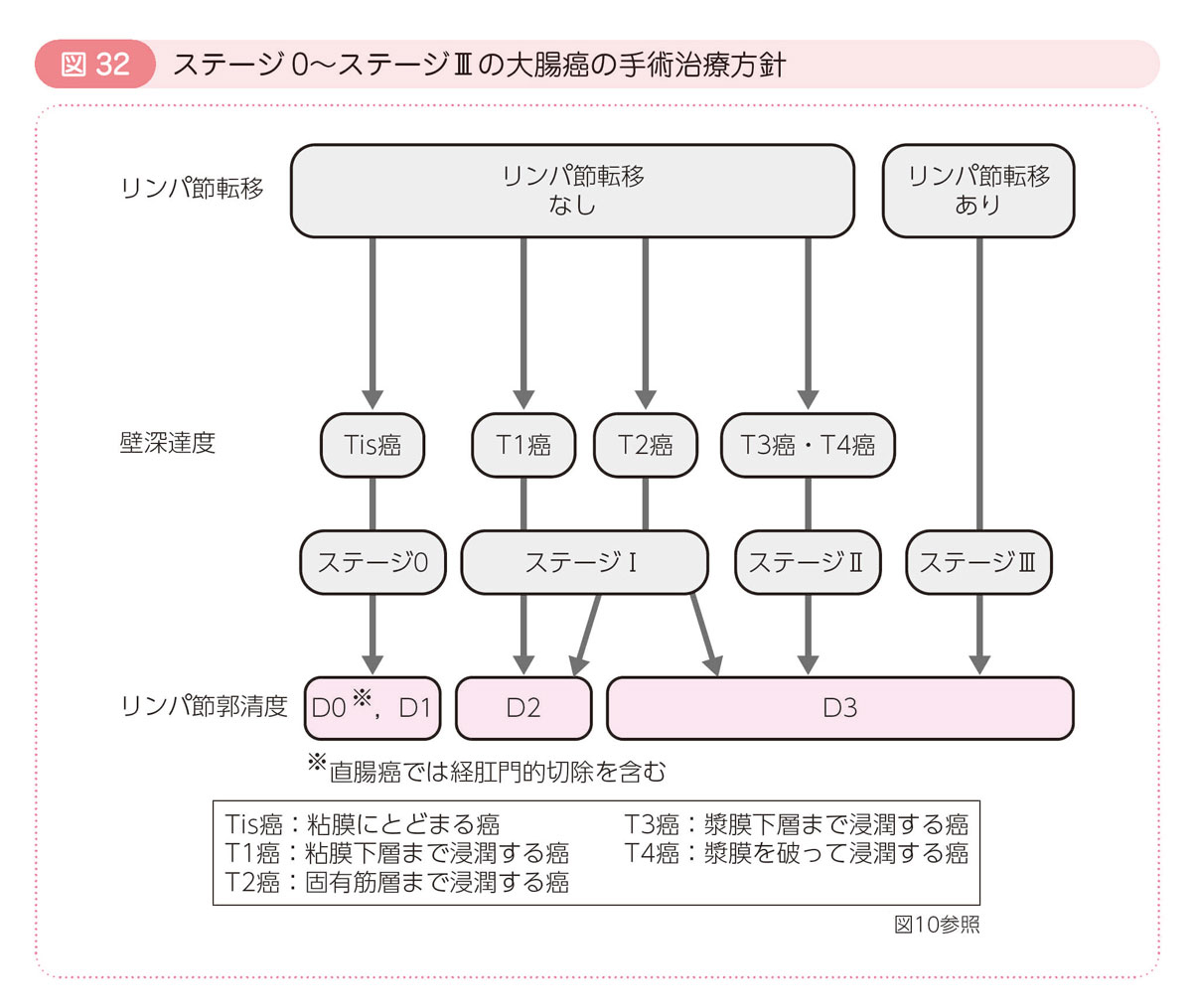
リンパ節転移の可能性がある早期癌と進行癌には手術治療が行われます。手術では腸の切除だけでなく,リンパ節郭清も行います。リンパ節の郭清する範囲はステージによって異なります(図21参照)。
切除された組織は顕微鏡で検査されます(病理検査)。切除されたリンパ節に癌の転移が確認されるとステージⅢに分類されます。ステージⅢには再発予防のため補助化学療法が奨められます(「術後補助化学療法」参照)。
3 ステージⅣの大腸癌の治療
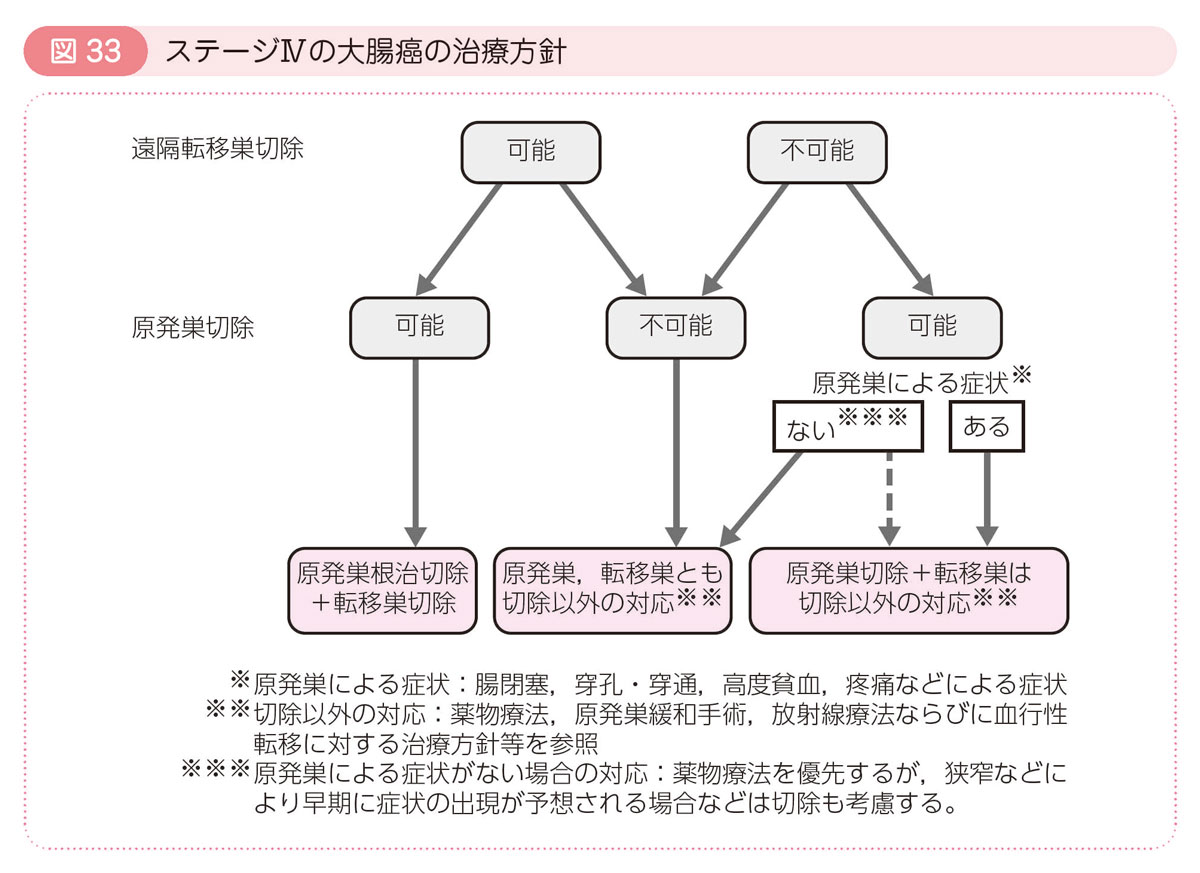
癌がすでに大腸から離れた場所(肝臓,肺,腹膜など)に転移しているとステージⅣに分類されます。大腸に存在する癌を原発巣,転移している癌を転移巣といいます。
- 原発巣と転移巣の両方とも安全に取り切れる場合は,両方を手術で切除します。
- 転移巣は取り切れないものの,原発巣が原因で貧血,穿孔(腸に穴が開くこと),腸閉塞などを起こす恐れがある場合は,原発巣だけを切除し,転移巣には薬物療法や放射線治療を行います。
- 原発巣と転移巣の両方とも手術で取りきれない場合は,手術は行わず,薬物療法や放射線治療を選びます。
- 原発巣による症状(出血や腸閉塞)がある場合には症状を緩和するために人工肛門を造設することがあります。腸閉塞に対しては内視鏡を用いてステントを挿入することもあります。ステントは人工肛門を回避することができますが,腸に穴があくなどの合併症が起こることがあります。また,薬物療法を行う方についても注意が必要になります。
- 薬物療法や放射線治療の効果が少ない場合や,患者さんのからだが手術や薬物療法・放射線治療には耐えられないほど弱っている場合には,症状を和らげる治療が優先されます。
4 血行性転移の治療
大腸癌の血行性転移には,肝転移,肺転移,脳転移,その他の臓器への転移(骨,副腎,皮膚,脾など)があります。
肝転移や肺転移は,すべてを切除することにより癌が治ることがあります。
肝転移の治療
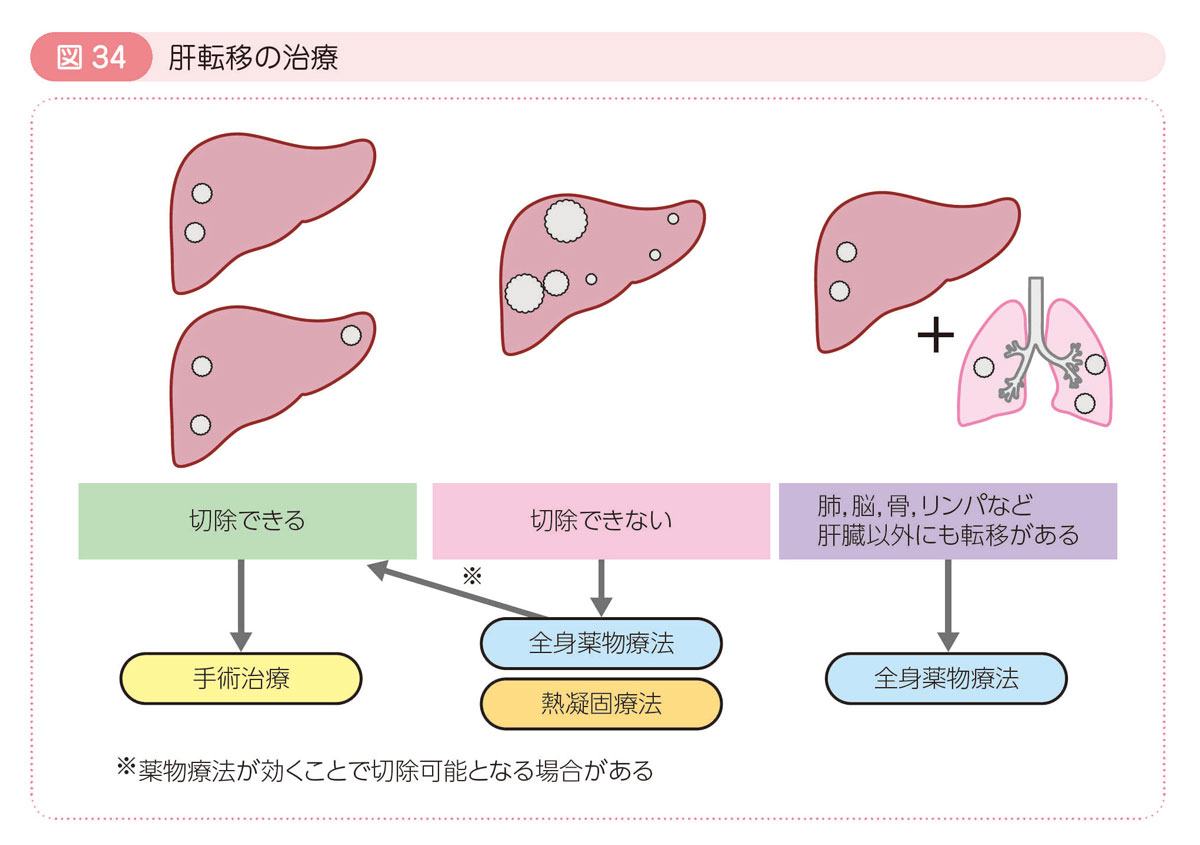
肝転移の治療には,手術治療,全身薬物療法,熱凝固療法があります。
手術治療(肝切除術)
- 転移した部分がすべて切除できる,手術後の肝臓の機能が保たれる,手術に耐えられる場合には手術が行われます。
- 肝切除後の5年生存率は20~50%とされています。
熱凝固療法
- 転移巣に針を刺して熱を発生させ,癌を凝固して死滅させる方法です。
- マイクロ波凝固療法(MCT:microwave coagulation therapy)とラジオ波焼灼療法(RFA:radio-frequency ablation)があります。
全身薬物療法
- 肝転移が手術で取り切れない場合や,肝臓以外にも転移がある場合に行われます。
- 肝臓にだけ転移がある場合でも,その他の転移が隠れていることが多いため,この治療が行われることがあります。
肺転移の治療
肺転移の治療には,手術治療と薬物療法があります。
手術治療(肺切除術)
- 転移した部分がすべて切除でき,手術後の生活に必要な大きさの肺が残り,手術に耐えられる場合には,手術が行われます。
- 肺切除後の5年生存率は30~50%とされています。
全身薬物療法
- 肺転移が手術で取り切れない場合や,肺以外にも転移がある場合に行われます。
脳転移の治療
脳転移の治療には,手術治療と放射線治療があります。
手術治療は,切除により重大な神経障害が残らない場合に行われます。
放射線治療には,定位放射線照射,全脳照射があります(「放射線治療」参照)。
5 再発した大腸癌の治療
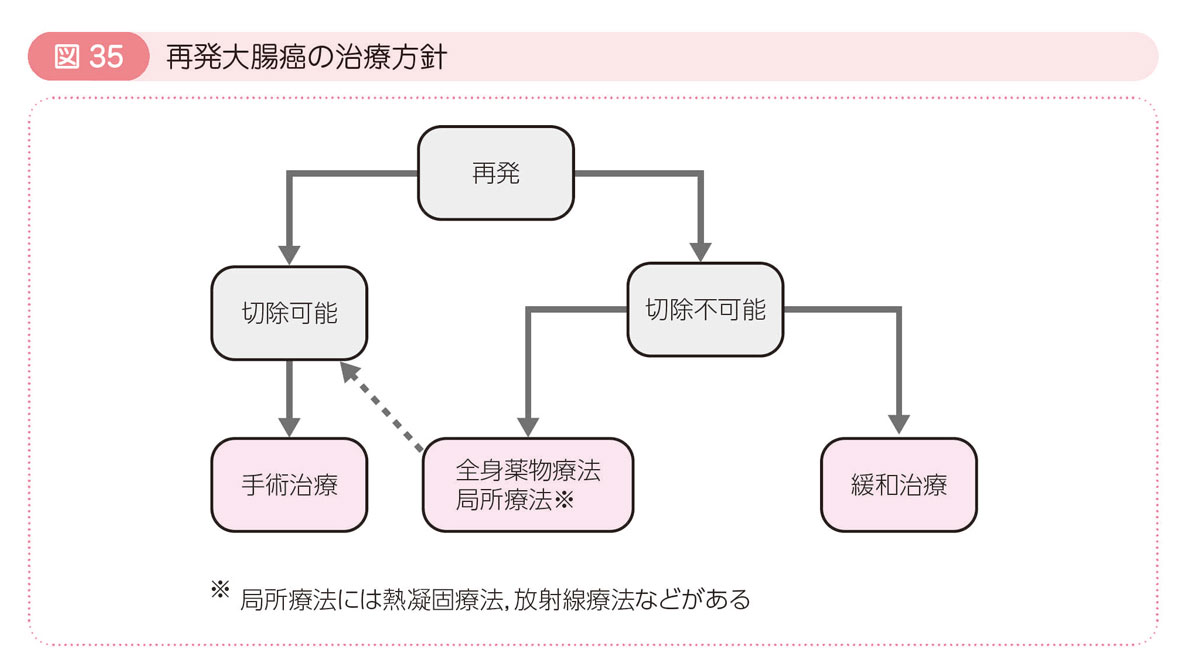
大腸癌が肝臓や肺などのうち1つの臓器に再発し,手術で切除できるようであれば手術治療が奨められます。
転移が2つの臓器であっても手術治療をすることがあります。
- 「血行性転移の治療」を参照してください。
再発により腸閉塞になっている場合,バイパス手術や人工肛門を造ることによって食事ができるようになることがあります。
局所再発の治療
- 直腸癌では約10%に局所再発(切除した直腸の近くで起こる再発)が起こります。
- 吻合部再発(吻合した場所での再発)では手術治療で取り切れる場合があります。
- 骨盤内に再発した場合,膀胱や子宮・膣などを合併切除して治ることがあります。
- 手術で取り切れない場合は,放射線治療か薬物療法が行われます。
6 薬物療法
薬物療法の内容
大腸癌の薬物療法ではさまざまな抗がん剤が使われます(表3~表5)。抗がん剤は殺細胞性抗がん薬と分子標的薬に大きく分かれます。分子標的薬には,特定の遺伝子の異常が確認された患者さんにのみ効果が期待できるものがあります。また,実際の治療は,しばしばいくつかの抗がん剤を組み合わせて使われます(Q12–1参照)。
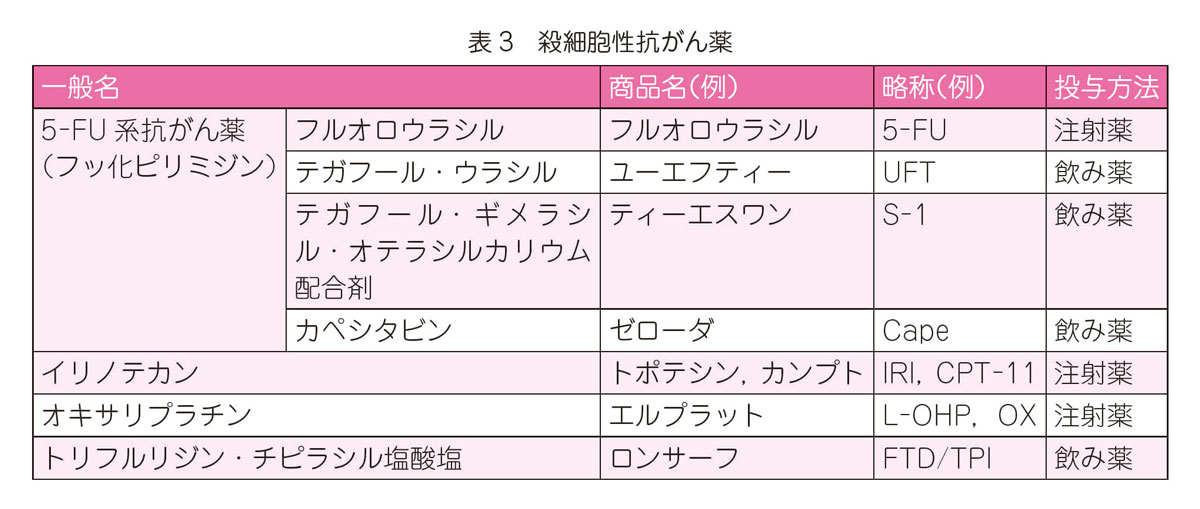
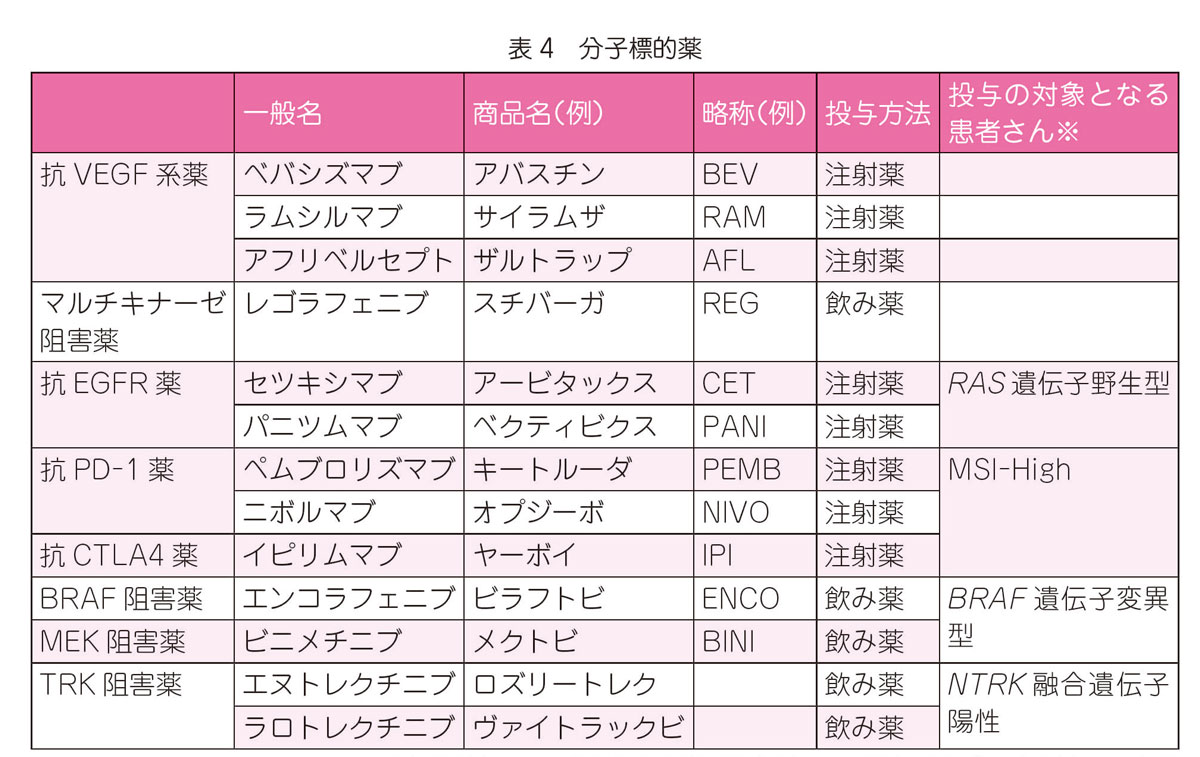
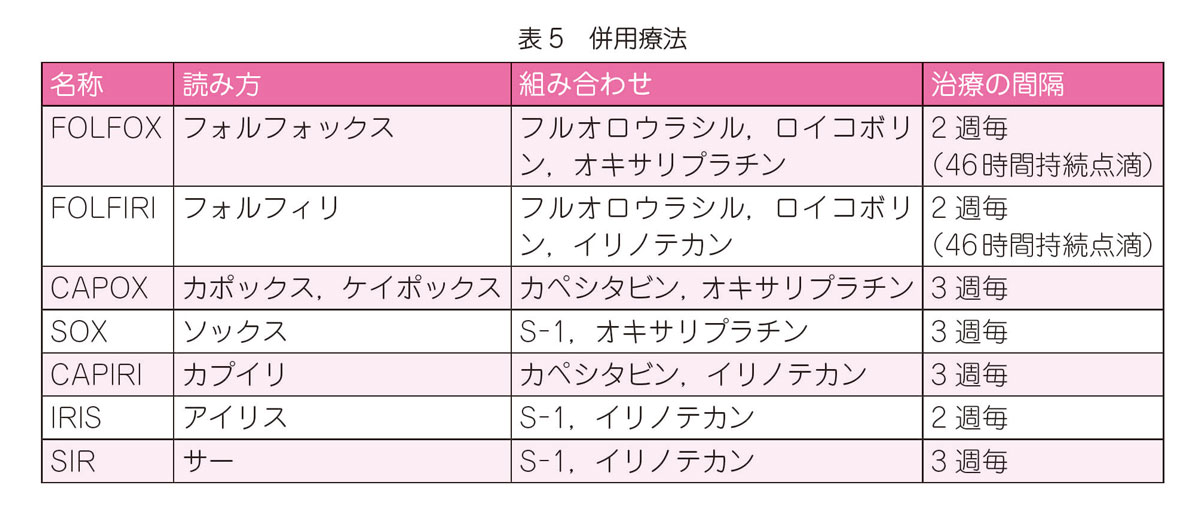
術後補助化学療法
手術で癌をすべて切除したと判断しても,一定の頻度で再発が起こります(「再発した大腸癌の治療」参照)。再発を抑える目的で手術後に追加で行う抗がん剤治療を「補助化学療法」といいます。
- ステージⅢの大腸癌,またはステージⅡの大腸癌で,再発の可能性が高い癌に行います。
- 術後補助化学療法を行うには,腎臓や肝臓といった重要な臓器の機能が保たれていることが必要条件です。
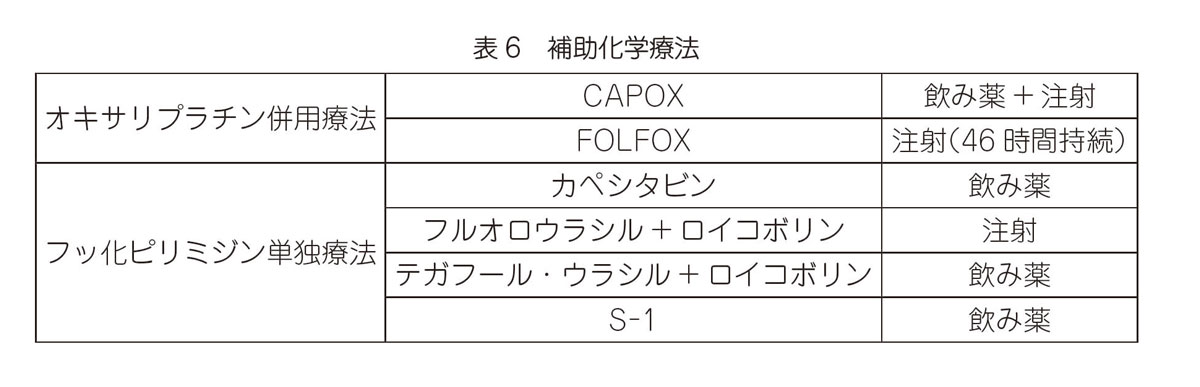
表6のうちいずれかを6か月間行うのが一般的ですが,CAPOXを選択する場合に,病理学的ステージによっては治療の期間を3か月とすることもあります。
切除不能進行・再発大腸癌に対する薬物療法(表7)
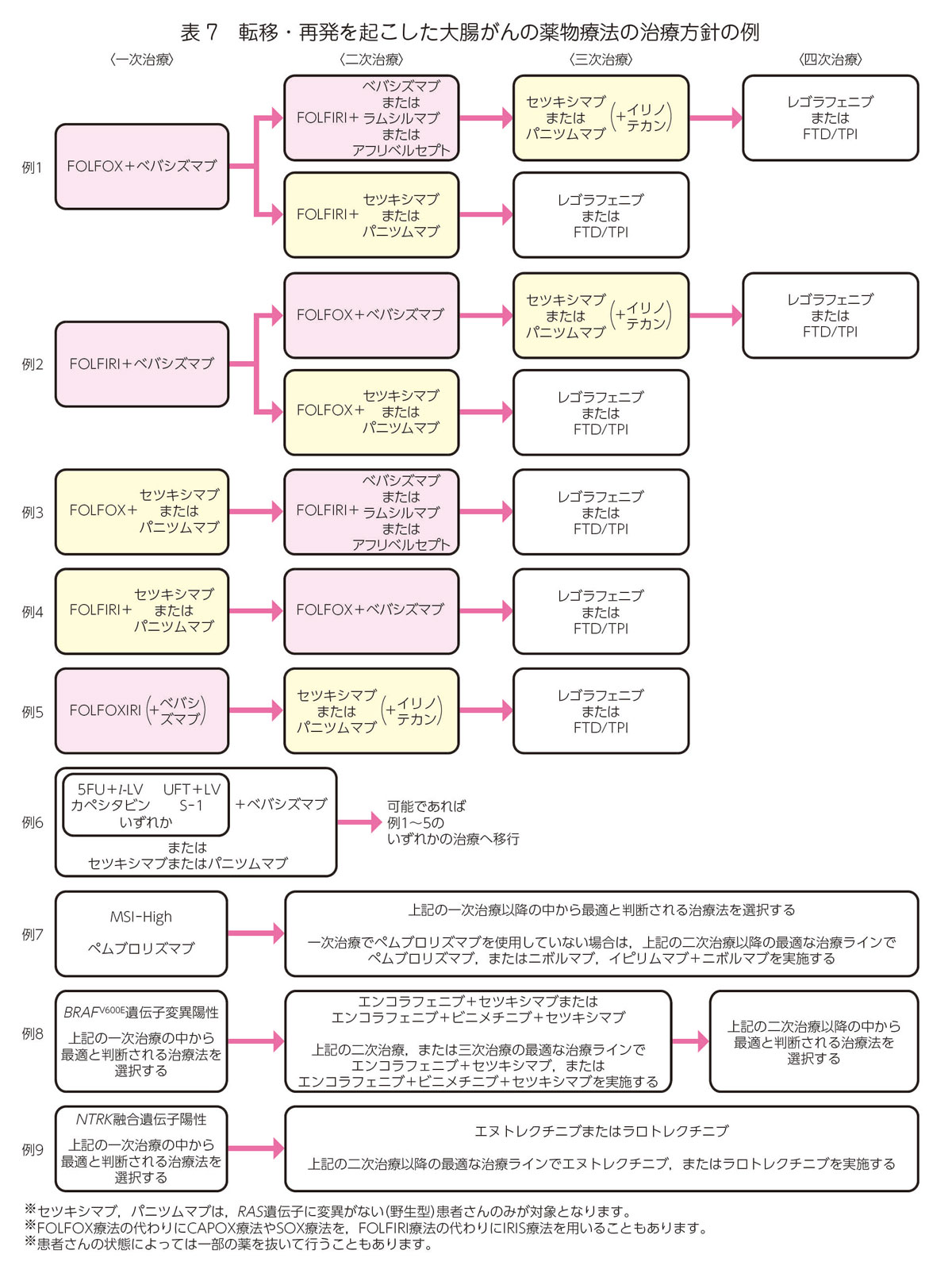
手術で癌をすべて取り切れない場合,次のような条件の人には薬物療法による治療を考えます。
- 少なくとも,歩行可能で自分の身の回りのことを行える。
- 肝臓や腎臓の機能が一定の基準を満たしている。
- 転移・再発がCT,MRIなどの検査で確認できる。
薬物療法で癌が完治することはほとんど期待できませんが,癌を縮小させて癌による症状を和らげたり生存期間を延ばす効果があることが確認されています。
切除不能進行・再発大腸癌に対する薬物療法には,お薬の組み合わせによって様々な選択肢があり,身体の状況,癌の状態,期待される効果,想定される副作用などを考慮して決定します。
薬物療法の継続
癌が明らかに大きくなっていない,また,強い副作用がない場合には,原則的に同じ薬物療法を継続します。
副作用が強い時には,治療をいったん休むことが必要です。効果があって,その後同じ治療を再開する場合には,お薬を減量して再開します。
癌が明らかに大きくなった場合は別の薬物療法に切り替えるか,薬物療法を中止します。普段の生活が長く継続できることが治療目標のひとつですので,決して無理をしないことが大切です。
7 放射線療法
補助放射線療法
直腸癌手術の補助療法として,骨盤内の再発予防や手術前に癌を小さくして肛門を温存する目的で行われています。
照射時期は,手術前照射,手術中照射,手術後照射の3種類があり,抗がん剤の治療と一緒に行うこともあります。また転移がある場合,転移巣への局所治療として行われる場合もあります。
緩和的放射線療法
癌による症状を和らげる目的で行います。
骨盤内病巣,骨転移,脳転移,リンパ節転移などに照射します。
痛み,出血,神経症状などの症状が約80%で改善します。
8 大腸癌手術後のサーベイランス
サーベイランスとは
大腸癌を手術で完全に切除しても,一定の割合で再発が起こります。
再発を早い時期に発見すれば,再度の手術で治ることもあります。また,手術ができない場合でも薬物療法や放射線治療により生存期間を延長できることが示されています。
そのために行う定期的な検査をサーベイランスといいます。サーベイランスの期間,間隔と検査法は,ステージや再発が起こりやすい時期と臓器を考慮して決められます。
再発が起こりやすい時期と臓器
再発の約85%は手術後3年以内に,95%以上は5年以内に見つかります。
再発の多い部位は,肝臓,肺,局所(癌があった場所の周辺で,直腸癌で多い),リンパ節,腹膜で,吻合部に発生することもあります。
再発する割合
- 進行度が進むにしたがって再発率が高くなります。
- 粘膜内癌(Tis癌)は転移しません。癌を完全に切除すれば再発は起こりません。
- 粘膜下層までの浸潤した癌(T1癌)の再発率は約4%です。
- 固有筋層まで浸潤した癌(T2癌)の再発率は約7%です。
- ステージⅡの再発率は約13%,ステージⅢは約30%です。
サーベイランスの方法
Tis癌(ステージ0),リンパ節転移のないT1癌にはサーベイランスはほとんど必要ありません。リンパ節転移のないT2癌,ステージⅡ,ステージⅢでは,手術後3年間は3か月ごとに1度の検査,手術後4年目から5年目までは6か月に1度の検査を行うことが推奨されます。
検査する部位は,肝臓と肺が主で,直腸癌の場合は骨盤内も検査します。
検査には,問診・診察,採血による腫瘍マーカー(CEA,CA19-9)測定,CTがあります。これらで異常が発見された場合には,MRIやPETを行うこともあります。
吻合部の再発の検査には,大腸内視鏡検査を行います。
大腸癌にかかった人は,他の癌にもかかりやすくなっています。大腸癌のサーベイランスは,大腸癌の再発の検査を目的としたものですので,他の癌の検査としては不十分です。大腸癌術後のサーベイランスを受けていても,通常の癌検診は受けてください。
9 緩和医療・ケア
緩和医療・ケアとは患者さんの生活の質(QOL:Quality of Life,クオリティ・オブ・ライフ)を良くする,もしくは現状より悪くしないためのケアのことです。手術治療や薬物療法を行う場合には,痛みなどの症状が緩和された状態で行うために早い段階から緩和医療が行われます。
大腸癌に関係する代表的な緩和医療には以下のものが含まれます。
- 1.疼痛緩和
- 2.手術治療
- 3.薬物療法
- 4.放射線療法
- 5.精神症状に対するカウンセリング
がんの症状緩和の中心となるものが痛みの管理です。現在は,モルヒネなどを十分に使用することで,多くの患者さんが痛みから解放されています。
モルヒネは痛みを止める効果が非常に強く,現在最も効果的な鎮痛薬です。モルヒネは「麻薬」に分類されますが,中毒を起こしたり,精神に異常をきたしたりすることはほとんどなく,安心して用いられる薬です。
痛みの原因によっては神経ブロックや,放射線治療(骨盤内再発や骨への転移の痛みなどに対して照射する)が用いられることもあります。その他,脳転移に対しても放射線治療を行うことがあります。
緩和医療として,手術治療が行われることもあります。たとえば,再発により腸閉塞になった場合,閉塞した場所を迂回するように腸をつなぎ合わせ,お腹の痛みを取り食事を可能にする手術が行われます(バイパス手術)。人工肛門の造設が必要(Q9–1参照)となることもありますが,現在では人工肛門の管理は進歩しており,QOL(「緩和医療」参照)の向上に大きく貢献しています。
その他に,尿管という尿の通り道に癌が浸潤して尿管が狭くなった場合には管を入れて広げたり(尿管ステント留置術),腎臓に管を入れて尿を出す処置(腎瘻造設術)が行われることがあります。
〈関連ホームページ〉
- 国立がん研究センターがん対策情報センターがん情報サービス 緩和ケア
緩和ケア,緩和ケア病棟のある病院リストなど - 日本緩和医療学会
緩和医療に対するガイドラインなど - 日本ホスピス・緩和ケア協会
緩和ケアを受けられる医療機関など - 日本ホスピス・在宅ケア研究会
在宅ケア医リストなど









